Острые язвы при рецидивирующем афтозном стоматите
Рецидивирующий афтозный стоматит (РАС) – воспалительное заболевание неизвестной этиологии, характеризующееся рецидивом ≥1 болезненной язвы (афтозной) на слизистой оболочке полости рта. Около 20% людей имели такой симптом хотя бы раз в жизни. Это наиболее частая причина язв в полости рта.
Рецидивирующий афтозный стоматит
В этиологии афтозного стоматита важны:
- генетические факторы;
- аутоиммунный процесс;
- гормональные изменения;
- гиперчувствительность к определенным продуктам питания, лекарствам, веществам;
- дефицит цинка;
- стресс;
- курение табака;
- местные травмы;
- инфекционные агенты.
Выделяют 3 клинические формы афтоза: малая, большая и герпетиформная. Чаще всего встречаются мелкие язвы (80%). Для них характерно образование от 1 до 5 четко видимых поверхностных, диаметром до 10 мм, круглых или овальных язв, покрытых беловатой или сероватой псевдомембраной в центре, окруженных эритематозным кольцом. Обычно они возникают на незаживающей слизистой оболочке, реже в области десен, на тыльной поверхности неба или языка. Поражения возникают в разное время и исчезают в течение 10–14 дней, не оставляя рубцов.
Большие афтозные язвы (10%) также называют рецидивирующим некротическим периаденитом или болезнью Саттона. Они похожи на мелкие, только более крупные (более 10 мм) и очень болезненные. Такие язвы могут быть одиночными или множественными в любом месте, но чаще всего на губах, мягком небе и глотке. Обычно они заживают в течение 6 недель, оставляя рубцы.
Герпетиформная форма афтоза – это множественные (50–100), очень маленькие (2–3 мм) и болезненные язвы в полости рта, которые имеют тенденцию сливаться и образовывать более крупные язвы. Обычно они заживают в течение 7–10 дней, не оставляя рубцов.
Герпетиформная форма афтоза
Рецидивирующий афтозный стоматит диагностируется на основании анамнеза и объективного клинического обследования, но специальных диагностических тестов нет
Важно исключить системные заболевания, например, болезнь Бехчета, циклическую нейтропению, целиакию, иммунодефицит, синдром KAFA (лихорадка, аденит, фарингит и афтозные язвы), синдром Свита, болезнь Рейтера, выявить возможные провокационные факторы, включая анемию
Ключевые моменты
- Перфорация язвы связана с кратковременной смертностью до 30% и считается одной из самых опасных неотложных хирургических состояний во всем мире
- Заболеваемость остается неизменной в развитых странах в последние десятилетия, но с существенными географическими различиями в других регионах, таких как Африка и Азия
- Helicobacter pylori, нестероидные противовоспалительные препараты и курение — подтвержденные факторы риска возникновения язв, но патогенез, приводящий к перфорации, не очень хорошо известен
- Правила клинического прогнозирования могут выявить пациентов с высоким риском смерти, но с переменной точностью
- У пожилых пациентов с сепсисом при отсрочке хирургического вмешательства имеются самые высокие показатели смертности
- Хирургическое лечение не следует откладывать у больных с распространенным перитонитом, т.к. каждый час задержки увеличивает риск смерти
- Лапароскопическая хирургическая операция имеет аналогичные заболеваемости и смертности по сравнению с открытой
- Пациенты с клиническими признаками спонтанного разрешения язв могут быть в отдельных случаях излечены консервативно
- Новые методы, включая эндоскопические, могут в будущем уменьшить повреждения при хирургическом вмешательстве и улучшить результаты
- Дальнейшее совершенствование должно быть достигнуто за счет расширения отбора пациентов для хирургического вмешательства, а также альтернативных стратегий и улучшения предоперационного ведения септических больных
Введение
Эпидемиология язвенной болезни и ее осложнений
Патогенез, причины и факторы риска перфорации язвы
<5 мм) перфорации без больших дефектов слизистой оболочки, что позволяет предположить, что размер язвы не связан с риском перфорации, в то время как у других могут развиваться большие дефекты слизистой оболочки с перфорацией размером в несколько сантиметров. С другой стороны, широко рассматривается предположительный патогенез и роль факторов вирулентности H. pylori. Слизистая желудка около 50% населения земного шара колонизирована H. pylori, однако заболевание он вызывает лишь у 10-20%. H. pylori имеет переменную распространенность (0-90%) в случае с перфорированными язвами, они могут развиваться при отсутствии хеликобактерной инфекции и использования нестероидных противовоспалительных средств. Следует отметить ко-факторы, такие как курение и алкоголь, регистрируемые в различных исследованиях из разных регионов (диаграмма 2).Клиническая оценка и диагностика
Этиология: новый подход
Согласно преобладающей теории (с 1935 г.), ГЭРБ возникает, когда кислый желудочный сок выливается из желудка в пищевод, химически и механически повреждая слизистую оболочку пищевода, вызывая ее ожоги, раздражение, эрозии и, в конечном итоге, более серьезные последствия. Однако эта традиционная теория химического и механического раздражения слизистой оболочки пищевода не может полностью объяснить многие вещи, связанные с началом, симптомами и течением ГЭРБ.
В настоящее время появились сообщения о том, что ГЭРБ может быть иммунным воспалительным заболеванием, вызванным иммунными реакциями, а не прямым химическим повреждением слизистой оболочки пищевода желудочным соком. Гипотеза об этиологии иммунной ГЭРБ подтверждается одним из клинических исследований, проведенных в США. Результаты исследования были опубликованы в журнале American Medical Ассоциация.
Предварительные данные этого исследования показали, что Т-лимфоцитарный эзофагит, гиперплазия базальных клеток и клеток селезенки наблюдались у пациентов с тяжелой ГЭРБ, эффективно лечившихся ингибиторами протонной помпы (ИПП) после отмены ИПП, но с устойчивыми поверхностными клетками.
По словам руководителя исследования из Далласского медицинского центра ветеранов д-ра. Керри Данбар, это открытие предполагает, что патогенез рефлюксной болезни может быть связан больше с медиаторами воспаления и цитокинами, чем с химическим повреждением слизистой оболочки пищевода.
Воспалительная иммунная теория ГРЭБ могла бы легче и лучше объяснить не только начало и течение типичных симптомов этого заболевания, но и патофизиологию осложнений этойпатологии — метаплазию пищевода и слизистой оболочки Барретта.
Пищевод Барретта
Недавние экспериментальные исследования на крысах также предполагают, что ГЭРБ более связана с иммунным, а не химическим кислотным поражением слизистой оболочки пищевода. Считается, что рефлюкс и химическое кислотное раздражение только инициируют иммунные воспалительные реакции в слизистой оболочке пищевода и, следовательно, играют менее важную роль.
Если иммуно-воспалительная теория этиопатогенеза ГЭРБ окажется верной, возможно, потребуется пересмотреть существующий режим лечения и профилактики рецидивов ГЭРБ. Не исключено, что расположение и роль антисекреторных препаратов (ИПП, блокаторы H2) могут измениться.
Предполагается, что иммунная теория рефлюксной болезни может более подробно объяснить причины и сущность не только типичных, но и недавно описанных атипичных форм (так называемых подтипов) ГЭРБ.
Исследователи предполагают, что ИПП и блокаторы H2 могут оставаться наиболее важными препаратами для лечения ГЭРБ, но схема лечения этого заболевания также должна включать препараты, влияющие на каскад иммунно-воспалительного ответа, особенно для более тяжелых и рефрактерных форм ГЭРБ.
Патофизиология
В нормальных условиях (у здорового человека) содержимое желудочного сока с повышенной кислотностью периодически попадает в пищевод, но внутренние защитные механизмы либо снижают количество выделяемой кислоты до минимума, либо удаляют кислоту, которая быстро удаляется путем «очищения» пищевода. Поэтому симптомы кислотного раздражения пищевода не ощущаются или минимальны.
Механизмы, которые защищают пищевод от желудочной кислоты, включают нижний сфинктер пищевода (сфинктер) и нормальную перистальтику пищевода (моторику). Когда эти механизмы нарушаются, возникает рефлюкс и возникают симптомы ГЭРБ.
Гастроэзофагеальный рефлюкс
Лечение
Лечение язвенной болезни должно быть комплексным. Нужно не только принимать назначенные врачом лекарства, но и придерживаться рекомендованной диеты, отказаться от вредных привычек.
Чтобы ускорить заживление язвы, гастроэнтеролог может назначить противоязвенные средства:
- H2-антигистаминные средства. Эти препараты препятствуют возбуждению H2-рецепторов гистамина, и соляная кислота вырабатывается в меньших количествах, а «агрессивность» желудочного сока снижается;
- ингибиторы протонной помпы. Связывают фермент, который участвует в работе протонного насоса клетки и обеспечивает выход ионов водорода из неё в полость желудка, где в результате реакции с ионами хлора образуется соляная кислота. Образование соляной кислоты снижается, угнетается образование пепсина. Лекарства этого класса дополнительно могут иметь гастропротективные свойства;
- гастропротекторы. Препараты, увеличивающие стойкость слизистой к повреждениям или образующие механический защитный слой на её поверхности при контакте с соляной кислотой. Гастропротекторы могут ускорять восстановление слизистой оболочки, но они не должны применяться вместе с препаратами, подавляющими образование соляной кислоты.
Антибиотики
Если язвенная болезнь спровоцирована хеликобактерной инфекцией, для её лечения врач назначит антибиотики. Есть несколько схем антибактериальной терапии. При лечении язвенной болезни применяют антибиотики, активные в отношении бактерий Н. pylori: амоксициллин, кларитромицин, тетрациклин, метронидазол, фуразолидон. Препараты назначают парами. План лечения должен составлять врач: он учтёт состояние здоровья, особенности течения язвенной болезни, возможные противопоказания. Нельзя подбирать антибиотики самостоятельно. Эти препараты могут иметь много побочных эффектов и противопоказаний. Принимать их без назначения врача нельзя.
Антибактериальная терапия дополняется приёмом лекарств, снижающих выработку соляной кислоты, а также специальной диетой. Пройти курс лечения нужно полностью. Если не завершить антибактериальную терапию, возможен рецидив язвенной болезни (причина не будет устранена). Также есть риск, что бактерии Н. pylori приобретут лекарственную устойчивость, после чего вылечить инфекцию будет намного сложнее.
Диета
В лечение язвенной болезни обязательно используют диету. Диетическое питание строится на основе нескольких основных принципов:
- питание должно быть частым и дробным. Желательно есть 5-6 раз в сутки небольшими порциями;
- нужно исключить жареные, острые, солёные блюда, заменив их отварными, тушёными или приготовленными на пару продуктами;
- из рациона исключают продукты, раздражающие слизистую желудка или стимулирующие выработку соляной кислоты. Это копчёности, консервированные продукты, газированные напитки, соления, маринованные продукты, крепкие бульоны, цитрусовые, кофе, алкогольные напитки;
- рекомендуется есть больше продуктов, которые связывают соляную кислоту, нейтрализуют её действие: отварное или приготовленное на пару мясо, рыба, яйца, молоко, тушёные, приготовленные в виде пюре овощи, макаронные изделия, подсушенный белый хлеб, каши, кисели, некрепкий чай.
Врач поможет разработать индивидуальный и сбалансированный план питания, для того, чтобы обеспечить длительные периоды ремиссии заболевания.
Хирургическое лечение
Хирургическое лечение может понадобиться при тяжёлых осложнениях язвы желудка. Это язвенное кровотечение, перфорация, другие неотложные состояния. При операции может быть выполнено ушивание прободной язвы, иссечение поражённого участка слизистой, резекция (удаление тканей). Если прободное отверстие хорошо доступно, расположено не на задней, а на передней стенке желудка или двенадцатиперстной кишки, если сама язва имеет небольшие размеры, может быть выполнена лапароскопическая операция.
Народные средства
Язвенная болезнь не лечится народными средствами. Используя их, можно потерять время, спровоцировать тяжёлые осложнения
Важно обращаться к гастроэнтерологу при первых же признаках язвы желудка. Любые методы лечения, диеты, рецепты, лекарства можно применять только под контролем врача
Питание и вредные привычки при язве желудка
Диета при ЯБЖ — обязательная часть лечения. В острый период питание должно быть максимально щадящим, бережно воздействующим на слизистую оболочку и не стимулирующим секреторную активность желудка. В первые два дня предпочтение отдается слизистым супам на рисовом отваре без овощей и мяса, киселю или теплому чаю с сахаром и сухариками. В последующие 6 дней в лечебном питании используется стол №1.
Разрешенные продукты
Общие правила питания:
- в рацион включать легкоусвояемую пищу;
- еда должна быть теплой,
- нельзя употреблять холодные и горячие блюда;
- есть нужно медленно, маленькими порциями
- продукты нужно измельчать и перетирать;
- допускается запекание, варка, тушение;
- исключаются жареные продукты и специи;
- перерыв в приеме пищи не должен быть больше 3 часов;
- пищу необходимо тщательно пережевывать.
При язве желудка разрешены следующие продукты и блюда:
- Слизистые супы: с добавлением рисовой, манной, овсяной крупы, можно добавлять сливки или сливочное масло;
- Слизистые каши: на воде или молоке из той же крупы, можно добавить сливки;
- Рыба и мясо: нежирная говядина, телятина, индейка, кролик, курица. Для приготовления мясо необходимо отварить, пропустить через мясорубку, добавить сливочного масла, запечь в виде пюре суфле, можно готовить паровые котлеты, биточки, тефтели;
- Яйца: всмятку, можно паровой омлет;
- Ягоды и фрукты: запеченные несладкие фрукты, компоты из сухофруктов;
- Молочные продукты: молоко, суфле из протертого творога, приготовленное на пару, сливки.
- Напитки: некрепкий чай с добавлением сливок или молока, отвар шиповника, кисель молочный или фруктово-ягодный.
В блюда можно добавлять рафинированное растительное масло или несоленое сливочное.
![]()
Запрещенные продукты
В период обострения исключаются продукты, которые раздражают слизистую желудка и повышающие выработку желудочного сока: жирное мясо, сдоба, пресервы, консервированные и копченые продукты, кондитерские изделия с кремом, блюда с уксусом и специями, чеснок.
Не включают в рацион овощи с грубой клетчаткой, а также редис, редька, дайкон, капуста, помидоры, репа, грибы.
Необходимо отказаться от продуктов, вызывающих бродильные процессы: бобовые, сладкие фрукты и соки, газированные напитки.
На период лечения категорически нельзя курить и употреблять алкоголь.
Причины возникновения язвы желудка
Есть ряд основных причин заболевания, и зачастую оно развивается под влиянием нескольких факторов. Главным считается заражение хеликобактерной инфекцией. Бактерии быстро распространяются по поверхности слизистой, вырабатывают агрессивные ферменты и цитотоксины, травмирующие её клетки. Инфекция провоцирует воспаление. Из-за повышения уровня гастрина выработка соляной кислоты возрастает. Это дополнительно увеличивает травму слизистой. Воспаление становится хроническим, образуется язва.
Хеликобактер пилори (Helibacter Pylori) — очень распространённые бактерии. Примерно половина населения во всём мире заражена ими. Инфекция легко передаётся при контакте и бытовым путём, а также с водой и едой. Заражение обычно не причиняет вреда, но у 1% носителей развивается язва желудка. При инфицировании H. pylori риск появления язвенной болезни увеличивается в 6-10 раз.
Бактерия Helicobacter pylori. Фото: Frontiers in cellular and infection microbiology / Open-i
Язва не всегда образуется из-за инфекции. Она может появляться при постоянном приёме некоторых лекарственных средств: обезболивающих, нестероидных противовоспалительных. Чтобы остановить воспаление, некоторые лекарства блокируют действие ферментов циклооксигеназа 1 и 2. Циклооксигеназа 1 участвует в синтезе простагландинов, являющихся медиаторами воспаления, и простагландинов, необходимых, чтобы защищать слизистую желудка от повреждений. При постоянном приёме нестероидных противовоспалительных средств «защитные» простагландины не вырабатываются, и слизистая становится уязвимой. В группе риска в связи с этой причиной оказываются люди, которые вынуждены постоянно принимать обезболивающие средства:
- люди старше 70 лет;
- те, у кого есть одно или несколько хронических заболеваний, которые сопровождаются болью;
- люди с заболеваниями опорно-двигательного аппарата, после тяжёлых травм, с больными суставами;
- те, кто одновременно принимает сразу несколько безрецептурных препаратов.
Важно! Если язва развивается из-за приёма лекарств, она может вообще никак не проявляться, потому что обезболивающие будут снимать связанные с нею боли. Из-за этого есть риск не заметить начало заболевания и столкнуться с опасными осложнениями
Поэтому долго и системно принимать любые обезболивающие можно только по назначению врача, с соблюдением рекомендованной дозировки и продолжительности приёма.
Язвенная болезнь может появляться и по другим причинам:
- хронический гастродуоденит или гастрит: заболевания, при которых воспаляются слизистые органов пищеварения;
- неправильный режим или рацион питания;
- наследственная предрасположенность;
- курение и злоупотребление алкоголем;
- стресс, повышенная тревожность, депрессивные расстройства. Не являются прямыми причинами заболевания, но влияют на режим питания и могут увеличивать риск появления язвы желудка;
- другие болезни и состояния, включая злокачественные новообразования, синдром Золлингера-Эллисона (гастринома, опухоль, повышающая уровень гастрина, гормона, стимулирующего выработку соляной кислоты), диабет, инфекции, попадание в желудок инородных тел.
Стол № 1 — диета при обострении язвы желудка
Итак, важнейший вопрос — что можно есть при язве желудка? Медицинская диета сопровождает фармакологическое лечение язвы во время стихающего обострения и ремиссии и длится от 6 месяцев до года. Диета нацелена на минимизацию механической, химической и термической нагрузки на поврежденный желудок. Еда должна активизировать регенерацию и заживление повреждений, уменьшать воспаления, налаживать секрецию и моторику желудка. Это высококалорийное питание — порядка 3000 ккал в сутки.
Лечебная диета при язве желудка предполагает варку, запекание и приготовление на пару всех разрешенных продуктов. Мясо и рыба должны быть полностью очищены от кожи, косточек, хрящей, прожилок, сухожилий и жира. При варке мяса нужно дважды сменить закипевшую воду, чтобы максимально снизить концентрацию животного жира. Полезна белковая пища: постное мясо кролика, индейки, курицы, телятины, говядины, морская нежирная рыба, яйца всмятку или омлет. Необходимо обогатить рацион и жирами в виде несоленого сливочного масла, а растительные масла добавлять лишь в готовые блюда, не используя в процессе термической обработки.
Из углеводной пищи рекомендуются некоторые овощи (картофель, свекла, морковь, цветная капуста, брокколи, тыква, кабачки), хорошо разваренные злаки (овсяные хлопья, манка, рис, гречиха), а также различные макаронные изделия, подсушенный белый хлеб, сухари, галеты, пресные бисквиты.
Из десертов в диету включены пюре, муссы, желе из мягких, сладких ягод и фруктов, запеченные фрукты, натуральные зефир, пастила, мармелад, варенье и повидло.
Рекомендован мед, который успокаивает боль и воспаление, способствует нейтрализации кислоты. Полезно пить молоко, которое обволакивает стенки желудка и защищает слизистую
Кисломолочные продукты стоит включать с осторожностью и следить, чтобы в них не были добавлены растительные жиры (например, пальмовое масло), которые пагубно влияют на пищеварение. Допустим творог слабой жирности в виде запеканок, ацидофилин, свежий(!) кефир, натуральные йогурт и сметана, пресный сыр
Рекомендованное питье — отвары ромашки, шиповника, мяты, слабый чай, компоты, кисели, морсы, разбавленные сладкие соки, а также вода комнатной температуры. С одобрения врача можно пить свежий капустный сок, который обладает антибактериальным действием, нормализует ферментативную обработку пищи, способствует заживлению поврежденных стенок желудка.
Отдельного упоминания заслуживает роль соли в диете №1. Максимально допустимое количество соли — 6 грамм в сутки. Но чем меньше ее поступит в организм человека, страдающего язвой желудка, тем лучше. При этом следует учитывать, что соль поступает в организм также и с готовыми продуктами, например, она в большом объеме присутствует в сырах, включая плавленые
Важно отметить — многие продукты для больных язвой совершенно неприемлемы по той причине, что они вызывают раздражение слизистой, долго перевариваются и провоцируют кровотечения
Исключена вся жирная, острая, соленая, кислая, копченая, жареная и консервированная пища, колбасы, субпродукты, пряности, кетчупы, соусы и маринады. Нужно отказаться от белокочанной капусты, редьки, редиса, репы, кислой зелени (щавеля, шпината), огурцов, бобовых, грибов, чеснока, хрена, горчицы, лука. Также в список запрещенного попадают крепкий чай и кофе, цитрусовые, орехи, хлеб грубого помола, любая сдоба, в том числе домашняя выпечка, шоколад, мороженое, алкогольные и газированные напитки.
На разных стадиях болезни используются различные подвиды стола №1. Какую диету соблюдать при язве желудка, зависит от самочувствия пациента и силы проявления симптомов.
Так, для облегчения резкого обострения предназначена более строгая диета — стол №1а. Ее назначают в период интенсивного течения болезни, сопровождающегося острой болью и постельным режимом. Целью диеты является сугубо деликатное отношение к пищеварению и максимальное исключение любого воздействия пищи на желудок.
Почему возникает язвенная болезнь
1. Заражение бактерией Helicobacter pylori (H. pylori)
С H. pylori сосуществует примерно половина населения Земли. Подхватить бактерию очень просто, ведь инфекция передается не только через воду, еду и столовые приборы, но даже через невинные поцелуи — так что большинство людей заражаются еще в детстве.
Попадая в желудок, бактерия начинает вырабатывать вещества, которые повреждают слизистую. В ответ на вторжение клетки организма человека могут запустить иммунный ответ. Если это происходит, начинается воспаление. Это может привести к расстройству желудка, гастриту, язвенной болезни и даже увеличить вероятность развития рака желудка.
При этом у большинства людей, заразившихся H. pylori, проблем не возникает — за тысячелетия эволюции организм человека приспособился нейтрализовывать вред, который бактерия может причинить слизистым. Механизм сдерживания дает сбой только у некоторых людей, причем точные причины, из-за которых бактерия выходит из-под контроля, пока неизвестны.
По статистике, язвенной болезнью заболевает около 1% носителей H. pylori — это в 6–10 раз выше, чем у незараженных людей. А если учесть, что бактерия живёт примерно у половины населения земного шара, получается, что шанс заполучить язвенную болезнь из-за бактерий есть у каждого двухсотого человека в мире.
2. Нестероидные противовоспалительные средства (НПВС)
Популярные обезболивающие продаются без рецепта: аспирин, ибупрофен и напроксен. НПВС блокируют работу двух ферментов — циклооксигеназ (ЦОГ 1 и ЦОГ 2). Оба фермента отвечают за синтез химических веществ — простагландинов, которые принимают участие в воспалительной реакции. Однако помимо «воспалительных» простагландинов ЦОГ 1 создает еще и «защитные» простагландины, которые помогают поддерживать целостность слизистой оболочки желудка. А поскольку обезболивающие блокируют и ЦОГ 1, и ЦОГ 2, НПВС одновременно лечат воспаление и калечат слизистую желудка.
Необходимость принимать НПВС длительно или на постоянной основе возникает, например у людей с больной спиной или суставами, при артритах, заболеваниях сердца или после инфарктов. В таком случае необходимо защищать желудок, принимая дополнительные лекарства (предварительно проконсультируйтесь с врачом). Кроме того, не следует забывать и про хеликобактер, потому что вместе с НПВС она повреждает желудок сильнее.
Главная подлость таких препаратов заключается в том, что они немного обезболивают желудок, и язва в нем может не давать никаких симптомов. Но позже риск получить опасное осложнение — кровотечение — повышается.
Тем, кто не имеет серьезных проблем со здоровьем, требующих постоянного приема обезболивающих и противовоспалительных, нужно помнить о жаропонижающих — они относятся к той же группе лекарств. Проблема в желудке может возникнуть, если вы в течение длительнго времени сбиваете температуру при помощи таблеток.
Как правило, обезболивающие провоцируют язву (желудка или кишки) у тех людей, которые вынуждены принимать их каждый день. Кроме того, в группу риска попадают люди:
- старше 70 лет,
- принимающие несколько безрецептурных обезболивающих одновременно,
- с одним или несколькими хроническими заболеваниями — например с диабетом и сердечно-сосудистыми болезнями, и те, кто раньше страдал язвенной болезнью,
- курящие и употребляющие алкоголь.
Есть и еще одна причина развития язвенной болезни — синдром Золлингера-Эллисона, при котором на стенке двенадцатиперстной кишки образуется множество крохотных опухолей — гастрином, выделяющих большое количество кислот, постепенно растворяющих стенку кишки. К счастью, болезнь очень редкая — встречается у одного человека на миллион. Ситается, что риск развития заболевания связан с генетической предрасположенностью.
Причиной развития язвенной болезни могут также стать тревожность и депрессия. Последние исследования свидетельствуют, что чем больше стаж или длительность депрессии, тем выше вероятность появления язвы.
Причины язвенной болезни желудка
На развитие язвенной болезни желудка могут повлиять различные факторы: образ жизни, питание, стрессоустойчивость и другие. Однако, основные причины: инфекция и побочные действия лекарств.
В прошлом считалось, что причиной язвенной болезни желудка являются некоторые факторы образа жизни: употребление острой пищи, стресс, курение, злоупотребление алкоголем. Однако, в пользу этого убеждения, на сегодняшний день, мало научных доказательств. И, хотя эти факторы сами по себе не приводят к образованию язв, они могут существенно утяжелять течение болезни.
Кислота и желудочная слизь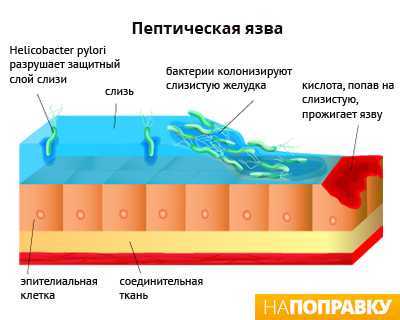
В желудке вырабатывается соляная кислота для переваривания пищи. Стенки желудка покрыта слизью, которая защищает его от агрессивного действия кислоты. H. pylori и НПВС могут разрушать защитную систему желудка, что приводит к образованию язвы.
Независимо от уровня кислотности желудочного сока, медикаментозное торможение выработки соляной кислоты создает оптимальные условия для заживления язвы, позволяет устранить ее причину и предотвратить рецидив болезни.
Хеликобактер пилори — H. pylori
Инфекция Helicobacter pylori (H. pylori) очень распространена и чаще протекает бессимптомно. Остается неизвестным, почему инфицирование H. pylori у некоторых из нас вызывает развитие болезни, в то время как большинству людей не причиняет вреда.
Доказано, что курение является важным фактором риска, который под силу изменить самому больному. Известны семейные случаи язвенной болезни, что говорит о возможной генетической предрасположенности определенных людей к хеликобактерной инфекции. Некоторые штаммы бактерии являются более агрессивными, чем другие.
-
Может ли H. pylori вызывать рак?
Риск рака желудка при бессимптомном носительстве Н. pylori (бактерия выявляется при обследовании, но не вызывает симптомов) лишь незначительно больше, чем в среднем в популяции, и лечение инфекции только по этой причине не рекомендовано.
Остается неизвестным, снижается ли этот риск при проведения курса лечения от H. Pylori, если у человека отсутствуют заболевания желудка.
НПВС — лекарства вызывающие язву желудка
Нестероидные противовоспалительные средства (НПВС) — это лекарственные вещества, которые чаще всего используются для лечения:
- боли различной локализации — такой, как зубная боль, головная боль, боли в суставах и менструальные боли;
- высокой температуры (лихорадки);
- воспалительных процессов, к примеру, заболеваний, протекающих с воспалением и болью в суставах, таких как ревматоидный артрит.
Многим пациентам с сердечно-сосудистыми заболеваниями назначается аспирин. Его постоянный прием позволяет снизить риск инфаркта и инсульта.
НПВС, отпускаются в аптеке без рецепта врача. Наиболее распространённые из них:
- ибупрофен («Нурофен», «Бруфен», «Дип Рилиф»);
- аспирин («Тромбо-Асс», «Кардиомагнил»);
- напроксен («Налгезин»);
- диклофенак («Вольтарен», «Ортофен»);
- этодолак («Нобедолак», «Эльдерин»);
- фенопрофен («Налфон»).
При язве желудка не рекомендуется принимать НПВС, так как эти препараты увеличивают риск обострения или рецидива болезни. В качестве альтернативы болеутоляющим можно использовать парацетамол как более безопасное для желудка средство.
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Диагностика и лечение язвы
Наиболее достоверный метод диагностики язвы – это проведение гастроскопии. Эта диагностическая процедура дает врачу полноценную информацию о состоянии пищевода, желудка и 12-перстной кишки. Без нее гастроэнтеролог вынужден назначать лечение «вслепую», основываясь на данных других исследований, не всегда точных.
Гастроскопия – процедура довольно неприятная: мало кто из проходивших ее без содрогания вспомнит ненавистную «кишку». Но есть выход: специалисты ГУТА КЛИНИК предлагают пациентам проведение гастроскопии в состоянии медикаментозного сна.
После постановки диагноза гастроэнтеролог разрабатывает схему лечения. К счастью, в настоящее время разработано много высокоэффективных средств, помогающих заживлению язвы в короткие сроки – препараты, уничтожающие хеликобактер пилори, влияющие на уровень кислотопродукции, нормализующие моторику желудка и кишечника, восстанавливающие слизистую желудка и 12-перстной кишки.
Что касается народной медицины, она мало чем может помочь . Исследования убедительно доказали, что ни травы (традиционно использовались подорожник, облепиха, ромашка), ни молочные продукты в лечении язвы абсолютно неэффективны.
Как обнаружили хеликобактер?
Почти одновременно полтора века назад один учёный нашёл в желудке собаки живые бактерии, а другие учёные выделили в желудочном соке слишком много фермента уреазы. Но никто не догадался связать оба объективных события в одно, потому как заинтриговало присутствие живого там, где принципиально ничего выжить не могло, долгое время считалось, что в здоровом желудке стерильная обстановка. Посему увлёк именно поиск желудочных бактерий, коим занимались чуть ли не полстолетия.
Ровно 90 лет назад датчанин Йоханнес Фибигер получил Нобелевскую премию за то, что создал «искусственный» рак желудка, просто добавляя в корм мышек одну бактерию, которую он назвал раковой спироптерой. Но инфекционная теория язвенной болезни как то не прививалась, хоть уже точно знали про присутствие в желудке всяческой не вполне добропорядочной флоры и вдруг возникающие «моря и океаны» уреазы, искали более «пристойный» механизм язвообразования.
Но 35 лет назад один любопытный молодой австралиец Роберт Уоррен в чашке с питательным раствором вырастил из кусочков слизистой, взятой у язвенников, целую колонию бактерий. Ему помог второй любопытный молодой доктор Маршалл, и вместе они исследовали и явили миру спиралеобразную с пятью жгутиками бактерию, которая всю свою жизнь проводила на слизистой оболочке желудка.
Научный мир не очень потакал молодым австралийцам: «Подумаешь, нашли то, что находили и до них, доказательства вредоносности бактерии извольте предъявить». И доктора искали бактерию у язвенников и находили, лечили и она пропадала. Доктор Маршалл даже заразил себя бактерией и долго маялся язвой желудка, подробно конспектируя весь процесс и регулярно отдаваясь на анализы, что позволило двум учёным разработать систему диагностики и даже лечение. Итогом всему стала Нобелевская премия 2005 года.





























